ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ
Артериальная гипертензия –синдром стойкогоповышения АД, когда систолическое давление равно или превышает 140мм рт.ст., а диастолическое давление равно или превышает 90 мм рт.ст.
Гипертоническая болезнь (ГБ) — первичная эссенциальная гипертензия — заболевание, ведущим признаком которого является артериальная гипертензия, не связанная с какой-либо известной причиной.
Вторичная или симптоматическая артериальная гипертензия является симптомом группы заболеваний: сердечно-сосудистых (аортальный порок сердца), эндокринных (диффузный токсический зоб), почечных (гломерулонефрит) и др.
По номенклатуре Всемирной организации здравоохранения (1961,1970): АД ниже 140/90мм рт.ст.- норма, от140/90 до 159/94 мм рт.ст.- пограничная гипертензия, 160/95 мм рт. ст. и выше- артериальная гипертензия.
Главным этиологическим фактором (по Г. Ф. Лангу и А. Л. Мясникову) является нервно-психическое перенапряжение. У большинства пациентов имелись эмоциональные, психические травмы, избыточная нагрузка.
К другому этиологическому фактору относят возрастную перестройку диэнцефально-гипоталамических структур мозга. Большое значение придают наследственной предрасположенности, гиподинамии, заболеваниям почек и др. К патогенетическим факторам относятся: нарушение функции гипоталамуса и продолговатого мозга; выработка почкой при нарушении кровообращения в ней ренина, надпочечниками — альдостерона, повышающих АД; выработка гормонов (эндотелин, нейропептид, инсулин и др.); генетический фактор.
Имеет значение и пищевой фактор — у лиц, употребляющих повышенное количество соли, регистрируются более высокие цифры АД. Под воздействием всех этих факторов происходит окончательное формирование гипертонической болезни.
Различают три периода морфологических изменений при гипертонической болезни: 1) функциональные нарушения; 2) морфологические изменения в артериолах; 3) морфологические изменения в органах (например, в сердце), снабжаемых кровью через пораженные артерии и артериолы.
Классификация артериальной гипертензии
в зависимости от поражения органов- мишеней (ВОЗ, 1993)
| Стадия артериальной гипертензии | Поражение органов мишеней |
| Стадия І | Нет объективных признаков поражения органов- мишеней |
| Стадия ІІ | Имеется как минимум один из следующих признаков поражения органов- мишеней: · Гипертрофия левого желудочка · Генерализованное или локальное поражение сетчатки · Микроальбуминурия, протеинурия или незначительное повышение уровня креатинина в крови(1,2-2мг/дл) · УЗИ или Ro-данные о наличии атеросклеротической бляшки(аорта, сонные, подвздошные или бедренные артерии) |
| Стадия ІІІ | Наличие комплекса признаков поражения органов- мишеней: Сердце :стенокардия, инфаркт миокарда,сердечная недостаточность. Головной мозг: ПНМК, инсульт, гипертоническая энцефалопатия. Почки: уровень креатинина плазмы>2мг/дл, почечная недостаточность. Глазное дно:кровоизлияния в сетчатку, её экссудация ,отёк диска зрительного нерва или без него. Сосуды: расслаивающая аневризма аорты, окклюзионные поражения артерий. |
Клиническая картина.Течение гипертонической болезни подразделяется на три стадии.
Первая стадия — начальный период гипертонической болезни, когда кровяное давление повышается на некоторое время под влиянием неблагоприятных воздействий. Болезнь в этой стадии обратима.
Во второй стадии отмечается устойчивое повышение артериального давления, которое не снижается без специального лечения. Появляется склонность к гипертоническим кризам.
Третья стадия — склеротическая. В этот период возникают необратимые изменения в сосудах почек и других органов, аорте, венечных и мозговых артериях.
Помимо этого, выделяют медленно прогрессирующий и быстро прогрессирующий (злокачественный) варианты течения гипертонической болезни.
В стадии функциональных расстройств (I стадия) жалобы на головные боли (чаще в конце дня), временами головокружение, плохой сон. Артериальное давление повышается непостоянно, обычно это связано с волнением или переутомлением.
Во второй стадии гипертонической болезни можно отметить расширение сердца влево, усиление верхушечного толчка. При выслушивании сердца появляется акцент II тона над аортой и напряженный пульс.
Жалобы на постоянные головные боли локализующиеся в затылочной области. У пациентов плохой сон, головокружения. АД стойко повышено (190-200/105-110 мм рт. ст.).
Появляются приступы болей в сердце.
При гипертонической болезни второй стадии на ЭКГ появляются признаки гипертрофии левого желудочка сердца и недостаточности питания миокарда.
При гипертонической болезни третьей стадии поражаются различные органы, в первую очередь мозг, сердце и почки. АД стойко повышено (> 200/110 мм рт. ст.).
Чаще развиваются осложнения.
Поражение сосудов головного мозга ведет к недостаточности мозгового кровообращения. У таких пациентов может возникать тромбоз сосудов, мозга, в результате чего отмечается потеря сознания, нарушение речи, глотания, дыхания, тромбоишемический инсульт. Иногда происходит кровоизлияние в мозг. В результате развития атеросклеротических изменений в сосудах сердца развиваются признаки либо хронической недостаточности коронарного кровообращения со стенокардией напряжения и покоя, либо симптомы острого нарушения коронарного кровообращения (инфаркт миокарда).
Поражение сосудов почек при гипертонической болезни приводит к развитию артериолосклероза почек. Развиваются симптомы почечной недостаточности: плотность мочи становится низкая, появляется полиурия, изо- и гипостенурия. В поздней стадии заболевания увеличивается содержание остаточного азота в крови, развивается синдром уремии. Кроме указанных осложнений в любую стадию Г.Б. может возникнуть осложнение — гипертонический криз.
Гипертонический криз — внезапное повышение АД, сопровождающееся нарушениями вегетативной нервной системы и усилением расстройств мозгового, коронарного и почечного кровообращения.
Имеет значение повышение АД до индивидуально высоких цифр.
Различают кризы I и II типов. Криз I типа возникает в I стадию ГБ и сопровождается нейровегетативной симптоматикой. Криз II типа бывает во II и III стадии ГБ.
Симптомы криза: резчайшая головная боль, преходящие нарушения зрения, слуха (оглушенность), боли в сердце, парезы, спутанность сознания, тошнота, рвота.
Криз осложняется инфарктом миокарда, инсультом. Факторы, провоцирующие развитие кризов: психоэмоциональные стрессы, физическая нагрузка, внезапная отмена антигипертензивных средств, применение контрацептивов, гипогликемия, климакс и др.
Различают доброкачественное и злокачественное течение ГБ. Доброкачественный вариант характеризуется медленным прогрессированием, изменения в органах находятся на стадии стабилизации АД. Лечение эффективно. Осложнения развиваются только на поздних стадиях.
Злокачественный вариант гипертонической болезни характеризуется быстрым течением, высоким артериальным давлением, особенно диастолическим, быстрым развитием почечной недостаточности и мозговых нарушений. Достаточно рано появляются изменения артерий глазного дна с очагами некроза вокруг соска зрительного нерва, слепота. При лечении злокачественной формы гипертонической болезни она может закончиться летально при отсутствии лечения.
Дополнительное обследование:
OAK — увеличение эритроцитов, гемоглобина при длительном течении.
БАК — гиперлипидемия (вследствие атеросклероза).
ОАМ — протеинурия, цилиндрурия (при ХПН).
Проба по Зимницкому — изогипостенурия (при ХПН).
ЭКГ — признаки гипертрофии левого желудочка.
УЗИ сердца — увеличение стенки левого желудочка.
Осмотр глазного дна — сужение артерий, расширение вен, кровоизлияния, отек соска зрительного нерва.
Лечение.Лечение I стадии ГБ проводится, как правило, не медикаментозными методами, которые могут применяться на любой стадии болезни. Используется гипонатриевая диета, нормализуется масса тела (разгрузочные диеты), ограничение приема алкоголя, отказ от курения, постоянные физические нагрузки, психорелаксация и рациональная психотерапия, иглорефлексотерапия, физиотерапевтическое лечение, фитотерапия.
Если нет эффекта от немедикаментозного лечения в течение 12-16 недель, применяют медикаментозное лечение, которое назначается ступенчато (начинают с одного препарата, а при неэффективности — комбинация лекарств).
Требуется длительная гипотензивная терапия индивидуальными поддерживающими дозами. У пожилых пациентов АД снижается постепенно, так как быстрое снижение ухудшает мозговое и коронарное кровообращение. Снижать АД надо до 140/90 мм рт. ст. или до величин ниже исходных на 15%. Нельзя резко прекращать лечение, а начинать лечение с известных лекарств.
Из множества групп лекарственных средств гипотензивного действия практическое применение получили 4 группы: β-адреноблокаторы (пропранолол, атенолол), диуретики (гипотиазид, фуросемид, урегит, верошпирон, арифон), антагонисты кальция (нифедипин, верапамил, амлодипин и др.), ингибиторы АПФ (каптоприл, эналаприл, сандоприл и др.).
При гипертоническом кризе применяются лазикс в/в, нитроглицерин, клофелин или коринфар — 1 табл. под язык. При отсутствии эффекта — клофелин в/м, дибазол, эуфиллин в/в. Парентеральное лечение назначается врачом.
Следует помнить, что снижать АД надо медленно, в течение 1 часа, при быстром снижении может развиться острая сердечно-сосудистая недостаточность, особенно у пожилых. Поэтому после 60 лет гипотензивные препараты желательно вводить только внутримышечно.
Лечение гипертонической болезни проводят длительное время и отменяют гипотензивные препараты только в том случае, когда наблюдается стабилизация артериального давления до желаемого уровня в течение долгого времени.
Профилактика. Первичная профилактика заключается в профилактике этиологических факторов риска. Вторичная профилактика — диспансеризация пациентов с гипертонической болезнью. Осматриваются и обследуются пациенты не реже 1 раза в год.
Основные лечебно-оздоровительные мероприятия:
— обучение навыкам здорового образа жизни;
— устранение факторов риска ГБ;
— ограничение в пище соли и жиров;
— физиотерапия и ЛФК в реабилитационных отделениях;
— трудовые рекомендации;
— санаторно-курортное лечение.
При необходимости назначают курсы гипотензивной терапии, консультации кардиолога, эндокринолога, уролога и других специалистов.
Атеросклероз
Атеросклероз — хроническое заболевание преимущественно артерий эластического или мышечно-эластического типа, которое характеризуется отложением и накоплением в интиме плазменных атерогенных липопротеинов с разрастанием соединительной ткани и образованием фиброзных бляшек.
Атеросклероз является единственной болезнью человека, генетически предназначенной каждому. В настоящее время он стал более вирулентным, развитие его значительно ускорилось. Эпидемией атеросклероза охвачены все регионы мира. На течение атеросклероза наслаиваются отрицательные факторы, привнесенные цивилизацией. Именно они являются причиной бурного развития атеросклероза. Называют их факторами риска. Различают необратимые и обратимые факторы риска.
Необратимые: возраст (40-50 лет и старше), мужской пол, генетическая предрасположенность к атеросклерозу. Обратимые: курение, артериальная гипертензия (> 140/90).
Потенциальные или частично обратимые: гиперхолестеринемия, гипергликемия (сахарный диабет).
Другие возможные факторы: гиподинамия, психический и эмоциональный стресс.
Атеросклероз — заболевание с хроническим течением, при котором происходит системное поражение артерий.
Сущность атеросклероза сводится к тому, что во внутренней стенке сосудов откладывается холестерин сначала в виде липидных пятен, а затем в виде бляшек, которые выступают в просвет артерии. Далее бляшки прорастают соединительной тканью (склерозируются), эндотелий сосудов над ними повреждается и в этой области может образоваться тромб. Иногда сами бляшки могут полностью закупоривать просвет сосуда.
Важное значение для клиники имеет преимущественная локализация атеросклероза, то есть той области артериальной системы, где больше всего находится бляшек (аорта, коронарные сосуды сердца, сосуды мозга, брыжейки, почек и т. д.).
Клиническая картина.Различают начальный период течения атеросклероза и период клинических проявлений, который разделяется на три стадии: ишемическую, тромбонекротическую и склеротическую (А. Л. Мясников).
В первой стадии происходит недостаточное кровоснабжение органов и тканей с обратимыми дистрофическими изменениями. Во второй стадии происходит формирование очагов дегенерации и некрозов. В третьей стадии в пораженных органах развивается рубцовая соединительная ткань.
Симптоматика атеросклероза зависит от того, какие органы поражены вследствие атеросклеротического сужения или закупорки артерий. При поражении мозга отмечаются жалобы на головную боль, головокружение, шум в ушах. Тяжелое проявление атеросклероза сосудов головного мозга представляет нарушение мозгового кровообращения, возникающее вследствие спазма или тромбоза одного из сосудов и выражающееся в потере речи, параличах и других симптомах.
Атеросклероз сосудов сердца наиболее часто выступает в качестве причины стенокардии или инфаркта миокарда.
Для атеросклероза аорты характерно ее расширение и удлинение. Возможно выявление систолического шума с наибольшей интенсивностью во втором межреберье справа от грудины. Шум, как правило, усиливается, когда больной поднимает руки. Уменьшается эластичность аорты, вследствие чего артериальное систолическое давление нередко повышается.
При атеросклерозе почечных артерий развивается симптоматическая гипертония. Если возникает тромбоз почечных артерий, то появляются боли в животе и пояснице. В моче обнаруживаются белок, эритроциты, причем гематурия иногда может быть значительной.
Основным симптомом атеросклероза сосудов нижних конечностей является боль в ногах, появляющаяся при ходьбе. Больные могут испытывать зябкость в конечностях, кожа становится бледной, с мраморным оттенком. Пульс на артериях тыла стопы ослаблен или не пальпируется. В дальнейшем на пораженной ноге могут развиваться трофические язвы, а при полной закупорке — гангрена.
Для всех форм атеросклероза характерен ряд биохимических изменений — повышенное содержание в крови холестерина, триглицеридов.
Рентгенологическое исследование — уплотнение, удлинение, расширение дуги, грудного и брюшного отделов аорты. Ангиография периферических артерий — сужение просвета артерий.
Лечение.Терапия направлена на устранение и уменьшение факторов риска и коррекцию гемодинамических расстройств.
Основой лечения является диета, при которой строго дозируется количество потребляемых жиров, углеводов, холестерина. Показано снижение в пище содержания насыщенных жирных кислот, увеличение количества витаминов.
Если диетические мероприятия малоэффективны, то показано применение гиполипидемических, антиоксидантных, антиагрегационных лекарственных препаратов. Среди гиполипидемических средств выделяют препараты, тормозящие всасывание холестерина в кишечнике (трибуспонин, холестирамин), тормозящие синтез холестерина (клофибрат, пробукол), препараты, ускоряющие выведние липидов из организма (липо-стабил, эссенциале форте).
Назначают курс витаминной терапии (витамины С, Е, Р, никотиновая кислота), эфферентную терапию (плазмаферез, гемосорбция), фитотерапию.
Профилактика. Первичная профилактика заключается в пропаганде здорового образа жизни, рациональном питании, занятиях физкультурой и спортом, отказе от вредных привычек, контроле за уровнем АД, нормализации психологического микроклимата в быту и на производстве, в коррекции гиперлипидемий, гипергликемий и др.
Вторичная профилактика. Сохраняются элементы первичной профилактики. Пациенты с атеросклерозом ставятся на диспансерный учет в поликлиниках по месту жительства. Они периодически осматриваются, обследуются. Им назначают профилактические курсы лечения атеросклероза лекарственными средствами, физиопроцедурами, санаторно-курортное лечение.
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
Ишемическая болезнь (ИБС) — острое или хроническое поражение сердца, возникающее вследствие уменьшения доставки крови в миокард в результате атеросклероза коронарных артерий. К клиническим формам ИБС относятся: стенокардия, инфаркт миокарда, постинфарктный кардиосклероз, нарушения сердечного ритма, сердечная недостаточность, внезапная коронарная смерть.
Основной причиной возникновения ИБС является атеросклероз венечных артерий сердца. Существует несколько основных факторов риска, способствующих развитию ИБС. К ним относят курение, артериальную гипертензию, гиперхолестеринемию, малоподвижный образ жизни, ожирение, сахарный диабет, нервное перенапряжение.
Ишемия миокарда развивается в том случае, когда происходит несоответствие между потребностью миокарда в кислороде и его доставкой (повышаются потребности миокарда в кислороде и уменьшается коронарный кровоток).
Стенокардия
Это форма ишемической болезни сердца представляет собой симптомокомплекс, одним из признаков которого являются приступы загрудинных болей. Продолжительность приступа обычно больше 1 мин и меньше 15 мин.
Сущность заболевания заключается в том, что происходит нарушение тока крови по венечным сосудам, которые снабжают кровью миокард, что приводит к болевым ощущениям в области сердца или за грудиной. Стенокардия является клиническим отражением остро развивающегося кислородного голодания (ишемии) миокарда. Сердечная мышца не может работать при дефиците кислорода. Восстановление кислородной недостаточности в миокарде происходит в фазе расслабления — диастоле. Все причины, ограничивающие приток крови в коронарную систему или требующие напряженной работы сердца, способствуют развитию стенокардии.
Недостаточность тока крови по венечным артериям может быть вызвана многими причинами: атеросклеротические бляшки, спазм венечных артерий, перенапряжение миокарда при больших физических и нервных нагрузках. Сердечно-сосудистая система тесно связана с корой большого мозга, поэтому резкое эмоциональное напряжение может вызывать нарушение иннервации коронарных артерий и способствовать развитию коронарной недостаточности — стенокардии.
Вредное влияние курения на коронарное кровообращение не вызывает сомнений, так как никотин усиливает выделение гормона мозгового слоя надпочечников — адреналина, который вызывает сужение коронарных сосудов.
Приступ стенокардии связан с физическим или эмоциональным напряжением, поэтому при ишемической болезни сердца мы говорим о стенокардии напряжения в отличие от рефлекторной стенокардии.
Различают следующие виды стенокардии напряжения (в соответствии с современной международной классификацией: 1) впервые возникшая; 2) стабильная (с указанием функционального класса — I, II, III, IV); 3) прогрессирующая; 4) спонтанная (особая); 5) постинфарктная ранняя.
Все виды, кроме стабильной, относятся к нестабильной стенокардии (с риском развития инфаркта миокарда) и требуют обязательной госпитализации.
Клиническая картина.Клиническая картина стенокардии достаточно характерна. Типичными симптомами болезни являются приступообразный характер боли сжимающего характера, локализация болей в области сердца и за грудиной, иррадиация их в левую половину грудной клетки, левую руку, нижнюю челюсть. Обычно боль начинается в верхней части грудины или в третьем-четвертом межреберье. Больные ощущают сдавливание, тяжесть, жжение за грудиной. Изредка боль возникает не в области сердца, а в надчревье, под мечевидным отростком. Во время приступа пациент ощущает чувство страха, замирает, боясь двигаться и прижав кулак к области сердца.
Приступы боли возникают чаще всего при движении, физическом или психическом напряжении, в связи с усиленным курением, охлаждением. Различают стенокардию напряжения (боль возникает при движении, физическом напряжении) и стенокардию покоя (боль возникает в состоянии покоя, во время сна).
Во время приступа стенокардии прием сосудорасширяющих средств (нитроглицерин), как правило, прекращает приступ. Температура тела остается нормальной. Изменения на ЭКГ не отмечаются или не стойки, может наблюдаться смещение интервала S—Т вниз, зубец Т может стать отрицательным. При соответствующем лечении эти показатели приходят в норму. Морфологический состав крови у больных стенокардией остается неизменным. При аускультации сердца не обнаруживается никаких специфических изменений.
Существует рефлекторная форма стенокардии, в развитии которой играет роль воспалительный процесс в желчном пузыре при желчнокаменной болезни (жел-чнопузырносердечный синдром).
При воспалительном процессе в желчном пузыре через ветви парасимпатической части вегетативной нервной системы рефлекторно нарушается кровообращение в венечных артериях сердца, возникает их спазм, вследствие чего появляется болевой приступ или чувство тяжести в области сердца.
Приступ стенокардии продолжается 1—5 минут. Более продолжительный приступ должен рассматриваться как вероятность инфаркта миокарда.
Течение заболевания носит волнообразный характер — периоды ремиссий чередуются с периодом учащения приступов.
Лечение.Во время приступа стенокардии необходимо немедленно устранить боль. Больному дают средства, расширяющие коронарные сосуды сердца: нитроглицерин под язык. К ногам кладут грелку, на область сердца ставят горчичник. Если через 3 минуты боль не купировалась, повторяют применение нитроглицерина под язык. Назначают антиагреганты (ацетилсалициловая кислота, тиклид, курантил, трентал и др.).
Если боль не прекращается, вводят внутривенно анальгетик и если боль держится, необходимо введение наркотического анальгетика (промедол), а пациенту сделать ЭКГ и решать вопрос госпитализации с подозрением на инфаркт миокарда.
Реальным эффектом при ИБС обладают препараты трех групп: нитраты (сустак-мите, сустак-форте, нитросорбид) антагонисты кальция (нифедипин, верапамил, финоптин и др.) и β-блокаторы (анаприлин, тразикор, корданум, атенолол и др.)
Все препараты пациент принимает с учетом индивидуального подхода, выбора дозы, эффективности лечения.
Во время приступа стенокардии пациенту обеспечивается полный покой, приток свежего воздуха, если нет горчичников, иногда облегчает боль опускание левой руки по локоть в горячую воду.
Эмоционально возбудимым лицам целесообразно назначать седативные препараты: валокордин (корвалол) по 25-30 капель на прием, седуксен по 1 таблетке 2 раза в день.
К общим принципам лечения относятся мероприятия по снижению уровня артериального давления, рациональная диетотерапия, уменьшение количества потребляемой жидкости. Большую роль в лечении стенокардии играют лечебная физкультура, систематические прогулки, курортное лечение.
Профилактика. Первичная профилактика заключается в устранении факторов риска ИБС. Вторичная — в диспансерном наблюдении, назначении при необходимости противоатеросклеротической терапии, антиагрегантной, коронаролитической.
При непрекращающихся, частых (много раз в течение дня и ночи), приступах вызванных облитерацией коронарных артерий, прибегают к хирургическому лечению — аортокоронарному шунтированию.
Инфаркт миокарда
Острый инфаркт миокарда — заболевание, которое обусловливается развитием одного или нескольких очагов ишемического некроза в сердечной мышце в результате нарушения ее кровообращения, возникающего вследствие сужения сосудов атеросклеротической бляшкой или тромбоза коронарной артерии.
. Классическое описание инфаркта миокарда было дано В. П. Образцовым и Н. Д. Стражеско в 1909 г.
Непосредственной причиной закупорки венечной артерии чаще всего является тромб, образующийся на поверхности атеросклеротической бляшки. Реже просвет артерии закрывается в связи с тем, что в основание бляшки изливается кровь. Бывают единичные случаи, когда тромбы образуются в венечных артериях, пораженных ревматизмом или другими патологическими процессами.
Инфаркт миокарда может располагаться на любой стенке левого желудочка, а также в межжелудочковой перегородке. Инфаркты предсердий и правого желудочка встречаются реже.
Развитию инфаркта миокарда способствуют атеросклероз, артериальная гипертония, постоянное или преходящее повышение свертываемости крови, физическое и психическое перенапряжение.
При инфаркте миокарда обескровленный участок подвергается некрозу. В дальнейшем погибшие участки замещаются соединительной тканью и образуется плотный рубец.
Различают крупноочаговый и мелкоочаговый инфаркт миокарда. Поражающий некрозом всю толщину стенки желудочка инфаркт называется трансмуральным.
Клиническая картина.Основной симптом инфаркта миокарда — внезапно возникающая резкая боль в области сердца или за грудиной, которая может иррадиировать в левое плечо, левую лопатку, продолжительная, не купирующаяся нитроглицерином. Пациент возбужден, недооценивает тяжесть своего состояния, иногда испытывает страх смерти. На лице у него выступает холодный пот, отмечается бледность кожных покровов.
Важным признаком инфаркта миокарда является острая сердечно-сосудистая недостаточность: резкая слабость, учащение сердцебиения, понижение артериального давления, нитевидный пульс. При аускультации выявляется глухость тонов, могут обнаруживаться нарушения проводимости в виде блокады правой ножки пучка Гиса или полной блокады.
Инфаркт миокарда, как правило, сопровождается повышением температуры тела, она может быть высокой или субфебрильной. Повышение температуры связано с поступлением в кровь продуктов распада из очага некроза. У лиц старческого возраста температура тела может не изменяться. В крови отмечаются лейкоцитоз, увеличение СОЭ.
Одним из важных клинических симптомов инфаркта миокарда является шум трения перикарда, который обнаруживается при аускультации. Шум трения отмечается при инфаркте миокарда передней стенки левого желудочка сердца, при котором развивается реактивный перикардит (этот признак не постоянен).
Окончательно установить диагноз позволяет электрокардиографическое исследование. При наличии некроза в миокарде появляется патологический зубец Q, зубец Т становится отрицательным.
В течение инфаркта миокарда выделяются периоды: предынфарктный (нестабильная стенокардия), острейший, острый, подострый (период рубцевания) и постинфарктный. Кроме того, инфаркт миокарда может быть рецидивирующий, когда развивается новый участок некроза на фоне еще протекающего (не зарубцевавшегося) первого. Повторный инфаркт миокарда возникает после зарубцевавшегося первого. После первого инфаркта миокарда у пациентов остается склонность к повторному, поэтому так важна профилактика повторных инфарктов миокарда.
Описанный выше вариант течения инфаркта миокарда является типичным (ангинозным), но он наблюдается не у всех пациентов. Могут быть атипичные варианты: периферический и безболевой.
Периферический вариант включает в себя: гортанно-глоточный (боль типа ангины), верхнепозвоночный (боль в спине), нижнечелюстной (боль в нижней челюсти, в зубе).
Безболевые варианты: 1) абдоминальный (локализация боли в эпигастральной области, возможна диарея); 2) астматический отек легких вследствие слабости левого желудочка (кашель с отделением пенистой мокроты, удушье, обилие влажных хрипов в легких); 3) коллаптоидный (шок без боли — резкая слабость); 4) аритмический; 5) церебральный (резкая головная боль, возможна потеря сознания); 6) малосимптомный; 7) отечный и др.
Осложнения инфаркта миокарда. В остром периоде (первые 10 дней) могут возникнуть осложнения: кардиогенный шок (слабость, нитевидный пульс, АД < 80/50 мм рт. ст.), острая сердечно-сосудистая недостаточность (отек легких), аритмии — нарушения ритма и проводимости (экстрасистолия, пароксизмальная тахикардия, мерцание предсердий, блокады), которые встречаются в 75—100% случаев и часто бывают причиной смерти.
Реже бывают разрыв сердечной мышцы с гемотампонадой сердца, парез желудка, кишечника, желудочно-кишечное кровотечение, психические расстройства.
В постинфарктный период формируется хроническая аневризма, постинфарктный аутоиммунный синдром Дресслера, после перенесенного обширного трансмурального инфаркта возможно образование постинфарктного кардиосклероза и хронической недостаточности кровообращения (одышка, отеки).
Лечение.На догоспитальном этапе важно провести неотложные и реанимационные мероприятия, купировать боль, ликвидировать тяжелые нарушения ритма, острой недостаточности кровообращения, правильно транспортировать пациента в стационар.
В острый период предписывают строгий постельный режим, назначают диету с исключением продуктов, способствующих метеоризму. В это время пациенту можно придавать пассивное положение полусидя, приподнимая головной конец кровати. Довольно рано можно назначать лечебную гимнастику. Очень важно вселить уверенность в положительном исходе болезни, в чем немаловажная роль принадлежит медицинской сестре.
Во всех случаях при инфаркте миокарда в первую очередь ликвидируют болевой приступ, проводят борьбу с острой сердечно-сосудистой недостаточностью. Болевой приступ купируют препаратами группы опиатов: промедола — 1-2 мл 1-2% раствора с изотоническим раствором хлорида натрия. Для усиления анальгетических свойств его вводят вместе с препаратами, потенцирующими его действие (2 мл 2,5% раствора пипольфена; 1 мл 2,5% раствора аминазина; антигистаминные препараты: 1 мл 1% раствора димедрола или 2 мл 2% раствора супрастина; анальгетики: 2 мл 50% раствора анальгина; 10 мл 0,5% раствора новокаина внутривенно).
Растворы вводятся изолированно, не в смеси. Если АД не < 100/60 мм рт. ст., начать помощь надо с сублингвального приема нитроглицерина 1-2 т. каждые 2-3 минуты до уменьшения боли. В стационаре нитроглицерин вводится внутривенно капельно.
Для купирования болевого приступа применяют метод нейролептанальгезии. Этот метод представляет собой общую анастезию, достигаемую при внутривенном введении сильного анальгетика фентанила и нейролептика дроперидола.
В первые дни заболевания желательно давать больным кислород со скоростью 2-6 л в мин, так как артериальная гипоксемия выражена почти во всех случаях.
С целью повышения артериального давления вводят мезатон, кофеин, кордиамин, преднизолон. При резком понижении артериального давления внутривенно капельно вводят адреналин, норадреналин.
На раннем этапе применяют антикоагулянты и фибринолитические препараты (растворяющие тромб, находящийся в венечной артерии).
Такими средствами являются фибринолизин, гепарин. При назначении гепарина определяется время свертываемости крови, а при назначении антикоагулянтов непрямого действия — протромбиновый индекс. С 3-го дня назначают антиагрегантные препараты: ацетилсалициловую кислоту, трентал.
При необходимости проводят антиаритмическую терапию (внутримышечное введение лидокаина в дельтовидную мышцу по 400 мг каждые 3-4 ч).
Также проводят лечение нарушений ритма сердца. Наиболее опасными нарушениями считаются желудочковая экстрасистолия и пароксизмальная тахикардия. Для их лечения используют лидокаин и новокаинамид.
При внезапной остановке сердца пациенту проводят искусственную вентиляцию легких методом «рот в рот» и непрямой массаж сердца или дефибрилляцию сердца и внутрисердечное введение адреналина.
Во всех случаях инфаркта миокарда пациенты должны быть госпитализированы в специализированные кардиологические отделения или блоки интенсивной терапии и реанимации для проведения патогенетического и симптоматического лечения.
Большое значение в лечении пациента с острым инфарктом миокарда имеет сестринский процесс и сестринское вмешательство. Медсестра оценивает общее состояние пациента, следит за показателями температуры, пульса, АД, обеспечивает его физиологические отправления, не нарушая строгий постельный режим. Медсестра по назначению врача расширяет двигательный режим, следит за состоянием кожи, постели, за проведением ЛФК, проветриванием палаты и строго выполняет назначения врача — подает кислород для ингаляций, вводит лекарственные средства.
Реабилитация пациентов с инфарктом миокарда является частью программы лечебных мероприятий. Реабилитация — это комплекс мероприятий (медицинских, физических, психологических, социальных), направленных на сохранение жизни и восстановление трудоспособности.
На догоспитальном этапе проводится борьба с шоком, аритмиями и начинается психологическая подготовка пациента к уверенности в благоприятном исходе при соблюдении всех назначений, особенно по режиму.
На госпитальном этапе продолжается борьба за сохранение жизни, раннее расширение двигательного режима в соответствии с общим состоянием пациента. Иногда с 3-го дня разрешают повороты на бок и т. д. Делается это для профилактики атрофии миокарда и развития сердечной недостаточности. Продолжается психологическая подготовка пациента.
Санаторный этап — пациенты из стационара переводятся в кардиологический санаторий местного типа, где проводится физическая реабилитация.
Диспансерный, или поликлинический, этап — решаются вопросы трудоустройства, пенсионного обеспечения и меры вторичной профилактики инфаркта миокарда. На этом этапе пациенты пребывают пожизненно.
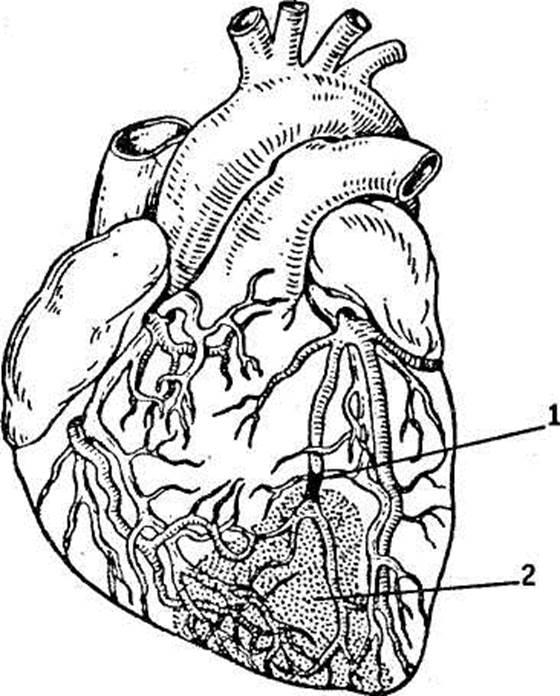
Черным показана закупорка (тромбоз) артерий (1);
зона некроза заштрихована (2)
